X
Код презентации скопируйте его
Регионарная анестезия в акушерстве
Скачать эту презентациюПрезентация на тему Регионарная анестезия в акушерстве
Скачать эту презентациюCлайд 2
 Местные анестетики /ОАРИТ АН УГОКБ/, гипербарические р-ры MarcaineSpinal Heavy (Astra Zeneca) 4 ml 1 мл р-ра для инъекций содержит бупивакаина гидрохлорида 5 мг и 80 мг/мл декстрозы моногидрата. Местный анестетик, одобренный МЗ РБ для спинальной анестезии у беременных и у категории пациентов с повышенным внутрибрюшным давлением. Carbosthesin 0,5% hyperbar (Astra Zeneca) 4 ml 1мл содерж. бупивакаин-HCl 1 H2O 5,28 мг (соотв. 5 мг бупивакаин-HCl), 72,7 мг глюкозы, натрия гидроксид, воду для инъекций. Bucain 0,5% hyperbar (Aventis Pharma) 4 ml 1мл содерж. 5 мг бупивакаин-HCl 1 H2O, глюкозу 1 Н2О 50 мг, натрия хлорид, натронная известь, воду для инъекций.
Местные анестетики /ОАРИТ АН УГОКБ/, гипербарические р-ры MarcaineSpinal Heavy (Astra Zeneca) 4 ml 1 мл р-ра для инъекций содержит бупивакаина гидрохлорида 5 мг и 80 мг/мл декстрозы моногидрата. Местный анестетик, одобренный МЗ РБ для спинальной анестезии у беременных и у категории пациентов с повышенным внутрибрюшным давлением. Carbosthesin 0,5% hyperbar (Astra Zeneca) 4 ml 1мл содерж. бупивакаин-HCl 1 H2O 5,28 мг (соотв. 5 мг бупивакаин-HCl), 72,7 мг глюкозы, натрия гидроксид, воду для инъекций. Bucain 0,5% hyperbar (Aventis Pharma) 4 ml 1мл содерж. 5 мг бупивакаин-HCl 1 H2O, глюкозу 1 Н2О 50 мг, натрия хлорид, натронная известь, воду для инъекций.
Cлайд 3
 Местные анестетики /ОАРИТ АН УГОКБ/, изобарические р-ры Carbosthesin 0,5% isobar (Astra Zeneca) 4 ml 1мл содерж. 5 мг бупивакаин-HCl, натрия хлорид, воду для инъекций. Бупивакаин 0,5% изобарический (Grindex, Литва) 5 мл 1мл содерж. 5 мг бупивакаина гидрохлорида, 0,1 М раствор НСl или 0,1 М р-р натрия гидроксида, воду для инъекций. P.S. В настоящее время запрещены для применения в акушерстве в РБ!
Местные анестетики /ОАРИТ АН УГОКБ/, изобарические р-ры Carbosthesin 0,5% isobar (Astra Zeneca) 4 ml 1мл содерж. 5 мг бупивакаин-HCl, натрия хлорид, воду для инъекций. Бупивакаин 0,5% изобарический (Grindex, Литва) 5 мл 1мл содерж. 5 мг бупивакаина гидрохлорида, 0,1 М раствор НСl или 0,1 М р-р натрия гидроксида, воду для инъекций. P.S. В настоящее время запрещены для применения в акушерстве в РБ!
Cлайд 4
 Бупивакаин/ропивакаин Ропивакаин - в 10 раз менее растворим в жирах, чем бупивакаин; пассаж через плаценту похож; это касается и концентрации в-ва в тканях плода. Доля свободного в-ва у новорожденных в родах в 2 раза выше, чем у бупивакаина. Бупивакаин - длительно действующий амидный МА, играет выдающуюся роль в анестезии в акушерстве. Степень пассажа через плаценту точно неизвестна. Период полувыведения из плазмы новорожденного 18 – 25 часов. По нейробиологическому развитию новорожденных разницы между обоими веществами нет. R. Larsen, S 987, Elsevier GmbH, Muenchen, 2010.
Бупивакаин/ропивакаин Ропивакаин - в 10 раз менее растворим в жирах, чем бупивакаин; пассаж через плаценту похож; это касается и концентрации в-ва в тканях плода. Доля свободного в-ва у новорожденных в родах в 2 раза выше, чем у бупивакаина. Бупивакаин - длительно действующий амидный МА, играет выдающуюся роль в анестезии в акушерстве. Степень пассажа через плаценту точно неизвестна. Период полувыведения из плазмы новорожденного 18 – 25 часов. По нейробиологическому развитию новорожденных разницы между обоими веществами нет. R. Larsen, S 987, Elsevier GmbH, Muenchen, 2010.
Cлайд 5
 19 января 1847, Edinburgh, James Yong Simpson (1811-1870) впервые применил эфир для обезболивания родов.
19 января 1847, Edinburgh, James Yong Simpson (1811-1870) впервые применил эфир для обезболивания родов.
Cлайд 6
 Ощущение боли в родах определяется социокультурными, психологическими и физическими факторами -неблагоприятное влияние сильной боли на течение родов. -нарушение контрактильности матки, утероплацентарного кровообращения при повышенном уровне катехоламинов в крови. -повышен риск, особенно при неблагоприятно протекающей беременности, развития фетальной гипоксии и ацидоза.
Ощущение боли в родах определяется социокультурными, психологическими и физическими факторами -неблагоприятное влияние сильной боли на течение родов. -нарушение контрактильности матки, утероплацентарного кровообращения при повышенном уровне катехоламинов в крови. -повышен риск, особенно при неблагоприятно протекающей беременности, развития фетальной гипоксии и ацидоза.
Cлайд 7
 Показания для люмбальной ЭА : желание женщины уменьшить боль, патология сердечно-сосудистой системы, легких, гестозы (без нарушения свертываемости крови); 2. недоношенность, фетоплацентарная недостаточность; 3. затяжные роды.
Показания для люмбальной ЭА : желание женщины уменьшить боль, патология сердечно-сосудистой системы, легких, гестозы (без нарушения свертываемости крови); 2. недоношенность, фетоплацентарная недостаточность; 3. затяжные роды.
Cлайд 8
 Абсолютные противопоказания: - отсутствие согласия женщины, - инфекция в области предполагаемой пункции, - сепсис, шок, - нарушения свертываемости крови (Tr 42 сек), - относительные - применение аспирина, гепарина, НПВС.
Абсолютные противопоказания: - отсутствие согласия женщины, - инфекция в области предполагаемой пункции, - сепсис, шок, - нарушения свертываемости крови (Tr 42 сек), - относительные - применение аспирина, гепарина, НПВС.
Cлайд 9
 Оснащение для проведения эпидуральной анестезии: - наборы для ПДА: Arrow, B.Braun (16,18G), - МА: Naropin (ропивакаин), Carbosthesin/ Marcain (бупивакаин), - опиод – фентанил/суфентанил.
Оснащение для проведения эпидуральной анестезии: - наборы для ПДА: Arrow, B.Braun (16,18G), - МА: Naropin (ропивакаин), Carbosthesin/ Marcain (бупивакаин), - опиод – фентанил/суфентанил.
Cлайд 10
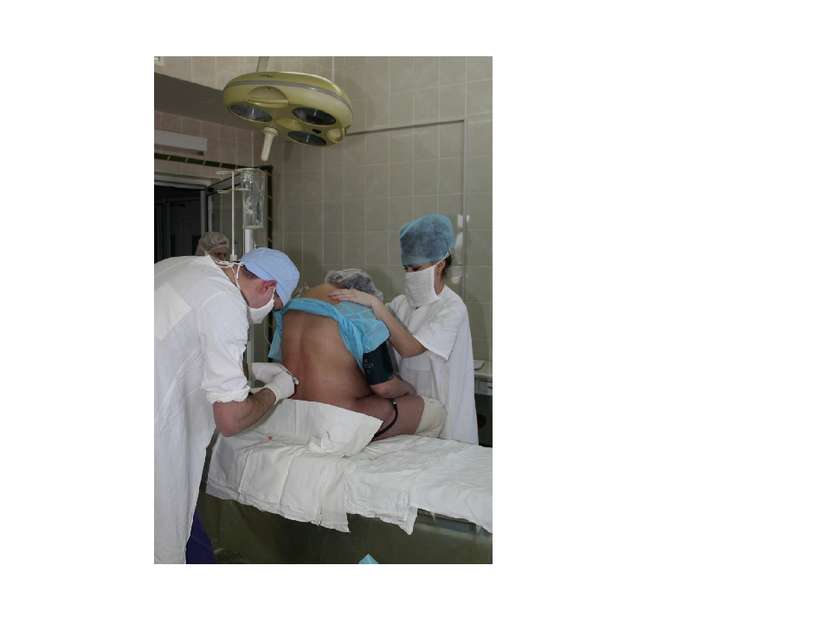
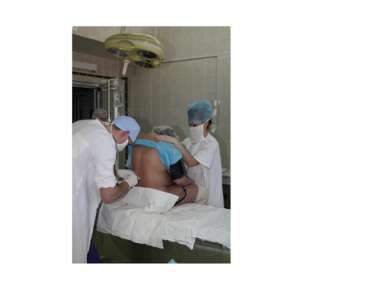
 Методика walking epidural: Пункция эпидурального пространства (ЭП) - при раскрытии шейки матки 4 см, LII – III (LIII-IV), в положении сидя или на боку. Катетер на глубину 3 - 5см краниально. Тест-доза - 3 мл 0,5 % р-ра бупивакаина. Мониторинг: spO2,ЧСС, АД, ЭКГ. После отрицательных тестов на спинальную анестезию в ЭП - 6-8 мл 0,25% р-ра бупивакаина/ 0,2% р-ра наропина. Положение женщины в фазе раскрытия - на спине, с приподнятым головным концом. Устанавливается аналгезия за 10-15 мин, выключить болевую чувствительность сегментов Th 8- LI .
Методика walking epidural: Пункция эпидурального пространства (ЭП) - при раскрытии шейки матки 4 см, LII – III (LIII-IV), в положении сидя или на боку. Катетер на глубину 3 - 5см краниально. Тест-доза - 3 мл 0,5 % р-ра бупивакаина. Мониторинг: spO2,ЧСС, АД, ЭКГ. После отрицательных тестов на спинальную анестезию в ЭП - 6-8 мл 0,25% р-ра бупивакаина/ 0,2% р-ра наропина. Положение женщины в фазе раскрытия - на спине, с приподнятым головным концом. Устанавливается аналгезия за 10-15 мин, выключить болевую чувствительность сегментов Th 8- LI .
Cлайд 11
 Методика: Для макс. обезболивания - 50 – 100 мкг фентанила (в р-ре МА) в ЭП. В/венно при ЧСС < 60/мин по 0,25 мг атропина, при гипотензии – по 50-100 мкг фенилэфрина в/венно (разведение мезатона – 0,1 мл 1% р-ра на 20 мл физиологического р-ра, 1мл = 50 мкг). Аналгезия в течение 20 - 30 мин, поддержание ее - 8 - 10 мл/час 0,25 (0,125)% р-ра бупивакаина/ (0,1% р-ра наропина). В/венная инфузия кристаллоидов - 2-4 мл/кг/час (+ коррекция исходного дефицита, если имеется). К периоду изгнания - 5 мл 0,25% р-ра бупивакаина в ЭП; положение женщины - полусидя), необходимости в дополнительной аналгезии для ушивания разрывов влагалища, эпизиоррафии нет.
Методика: Для макс. обезболивания - 50 – 100 мкг фентанила (в р-ре МА) в ЭП. В/венно при ЧСС < 60/мин по 0,25 мг атропина, при гипотензии – по 50-100 мкг фенилэфрина в/венно (разведение мезатона – 0,1 мл 1% р-ра на 20 мл физиологического р-ра, 1мл = 50 мкг). Аналгезия в течение 20 - 30 мин, поддержание ее - 8 - 10 мл/час 0,25 (0,125)% р-ра бупивакаина/ (0,1% р-ра наропина). В/венная инфузия кристаллоидов - 2-4 мл/кг/час (+ коррекция исходного дефицита, если имеется). К периоду изгнания - 5 мл 0,25% р-ра бупивакаина в ЭП; положение женщины - полусидя), необходимости в дополнительной аналгезии для ушивания разрывов влагалища, эпизиоррафии нет.
Cлайд 12
 Методика: В/венно после родов 1-2 г антибиотика цефалоспоринового ряда (цефтриаксон)/ 80 мг гентамицина. Катетер из ЭП удалить через 20 - 30 мин после родов.
Методика: В/венно после родов 1-2 г антибиотика цефалоспоринового ряда (цефтриаксон)/ 80 мг гентамицина. Катетер из ЭП удалить через 20 - 30 мин после родов.
Cлайд 13
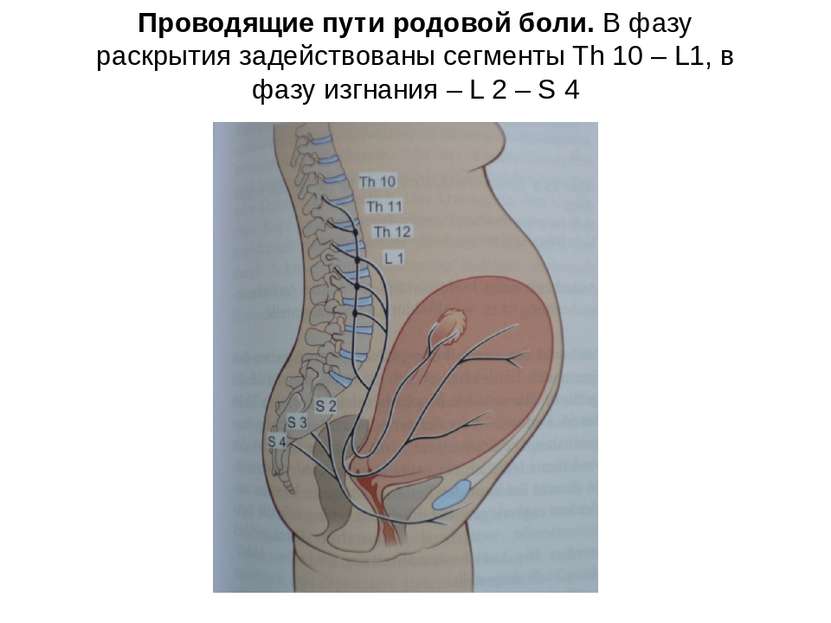
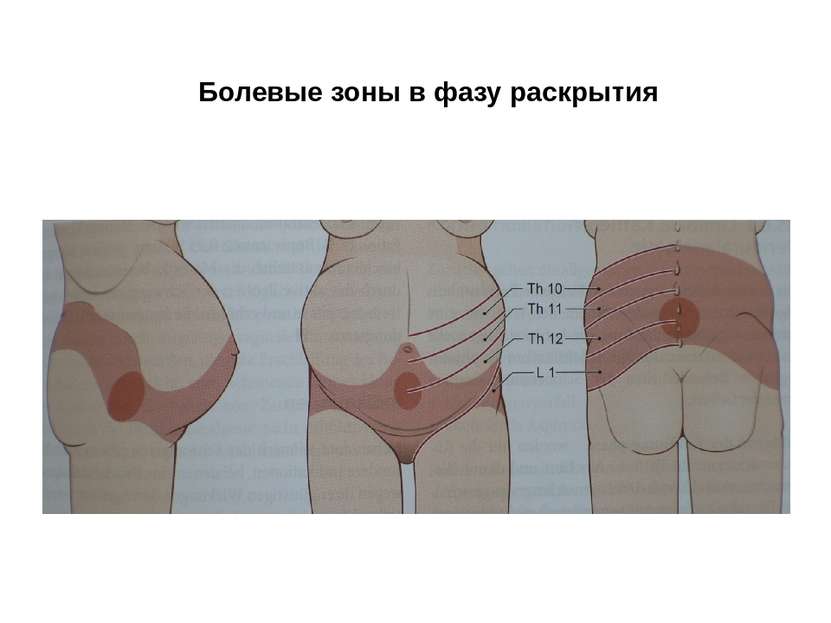
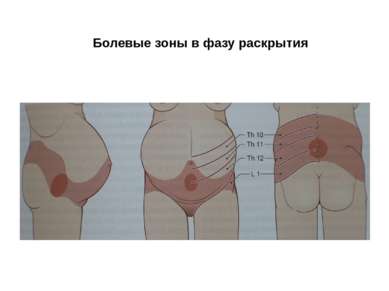
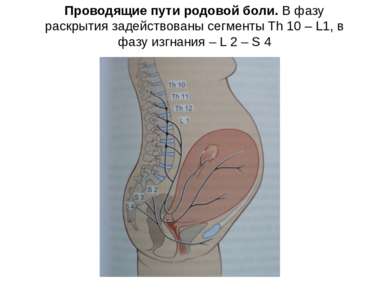 Проводящие пути родовой боли. В фазу раскрытия задействованы сегменты Th 10 – L1, в фазу изгнания – L 2 – S 4
Проводящие пути родовой боли. В фазу раскрытия задействованы сегменты Th 10 – L1, в фазу изгнания – L 2 – S 4
Cлайд 15
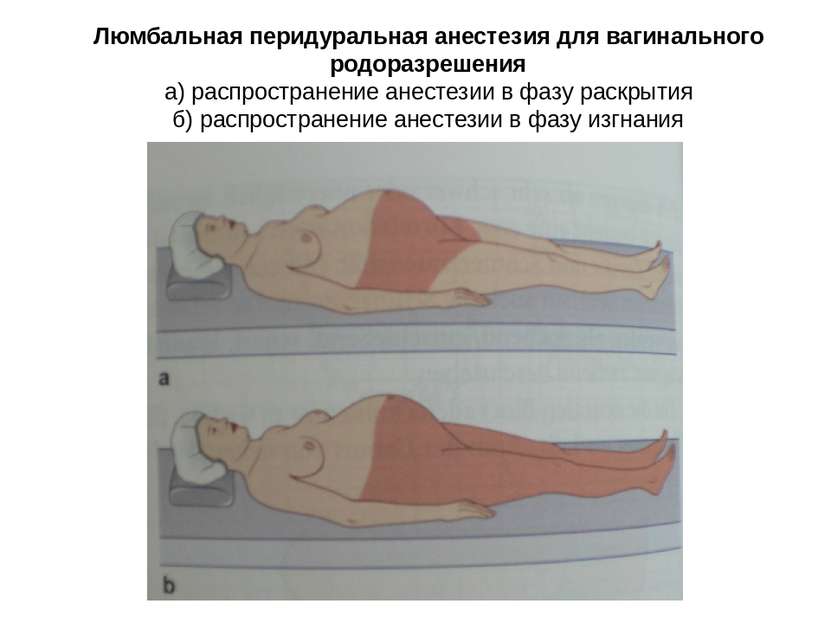
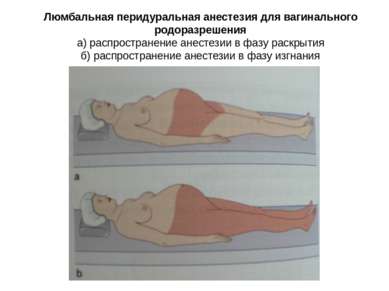 Люмбальная перидуральная анестезия для вагинального родоразрешения а) распространение анестезии в фазу раскрытия б) распространение анестезии в фазу изгнания
Люмбальная перидуральная анестезия для вагинального родоразрешения а) распространение анестезии в фазу раскрытия б) распространение анестезии в фазу изгнания
Cлайд 16
 Фаза раскрытия при «традиционной» ЭА 0,25% р-ром бупивакаина замедляется примерно на 1 час, фаза изгнания – на 15-30 мин. Негативного действия на плод ожидать не приходится
Фаза раскрытия при «традиционной» ЭА 0,25% р-ром бупивакаина замедляется примерно на 1 час, фаза изгнания – на 15-30 мин. Негативного действия на плод ожидать не приходится
Cлайд 18
 2001: в ОАРИТ АН 428 женщин, 777 анестезий (из них 458 ЭТН, 7 СА, 8 ПДА, комбинир.11). 2002: в ОАРИТ АН 496 женщин, 877 анестезий (из них 438 ЭТН, 50 СА, 3 ПДА, комбинир. 20). 2003: в ОАРИТ АН 597 женщин, 974 анестезий (из них 528 ЭТН, 42 СА, 1 ПДА, комбинир.32). 2004: в ОАРИТ АН 524 женщин, 890 анестезий (из них 476 ЭТН, 79 СА, 2 ПДА, комбинир. 62). 2005: в ОАРИТ АН 676 женщин, 1167 анестезий (из них 631 ЭТН, 10 СА, 2 ПДА, комбинир. 97). 2006: в ОАРИТ АН 675 женщин, 1221 анестезий (из них 602 ЭТН, 88 СА, 2 ПДА, комбинир. 25). 2007: в ОАРИТ АН 675 женщин, 1271 анестезий (из них 559 ЭТН, 194 СА, 1 ПДА, комбинир. 25). 2008: в ОАРИТ АН 894 женщин, 1308 анестезий (из них 572 ЭТН, 290 СА, 2 ПДА, комбинир. 21). 2009: в ОАРИТ АН 748 женщин, 1086 анестезий (из них 309 ЭТН, 482 СА, 2 ПДА, комбинир. 12). 2010: в ОАРИТ АН 805 женщин, 932 анестезии (из них 251 ЭТН, 429 СА, комбинир. 11). 2011: в ОАРИТ АН 1054 женщины, 1402 анестезии (из них 708 ЭТН, 423 СА, комбинир. 7, МА 3 ). 05.12.2012: в ОАРИТ АН 1015 женщин, 1012 анестезий (из них 143 ЭТН, 851 СА, комбинир. 18). СА=85,6% анестезий при ОКС.
2001: в ОАРИТ АН 428 женщин, 777 анестезий (из них 458 ЭТН, 7 СА, 8 ПДА, комбинир.11). 2002: в ОАРИТ АН 496 женщин, 877 анестезий (из них 438 ЭТН, 50 СА, 3 ПДА, комбинир. 20). 2003: в ОАРИТ АН 597 женщин, 974 анестезий (из них 528 ЭТН, 42 СА, 1 ПДА, комбинир.32). 2004: в ОАРИТ АН 524 женщин, 890 анестезий (из них 476 ЭТН, 79 СА, 2 ПДА, комбинир. 62). 2005: в ОАРИТ АН 676 женщин, 1167 анестезий (из них 631 ЭТН, 10 СА, 2 ПДА, комбинир. 97). 2006: в ОАРИТ АН 675 женщин, 1221 анестезий (из них 602 ЭТН, 88 СА, 2 ПДА, комбинир. 25). 2007: в ОАРИТ АН 675 женщин, 1271 анестезий (из них 559 ЭТН, 194 СА, 1 ПДА, комбинир. 25). 2008: в ОАРИТ АН 894 женщин, 1308 анестезий (из них 572 ЭТН, 290 СА, 2 ПДА, комбинир. 21). 2009: в ОАРИТ АН 748 женщин, 1086 анестезий (из них 309 ЭТН, 482 СА, 2 ПДА, комбинир. 12). 2010: в ОАРИТ АН 805 женщин, 932 анестезии (из них 251 ЭТН, 429 СА, комбинир. 11). 2011: в ОАРИТ АН 1054 женщины, 1402 анестезии (из них 708 ЭТН, 423 СА, комбинир. 7, МА 3 ). 05.12.2012: в ОАРИТ АН 1015 женщин, 1012 анестезий (из них 143 ЭТН, 851 СА, комбинир. 18). СА=85,6% анестезий при ОКС.
Cлайд 20
 При тяжелых гестозах, HELLР-синдроме, кровотечениях в анамнезе и планируемой регионарной анестезии необходима тщательная оценка системы гемостаза.
При тяжелых гестозах, HELLР-синдроме, кровотечениях в анамнезе и планируемой регионарной анестезии необходима тщательная оценка системы гемостаза.
Cлайд 21
 Классификация кесаревых сечений немедленное: непосредственная угроза жизни матери и/или плода. срочное: проблема не является непосредственной угрозой для жизни матери и плода. экстренное: нет нарушений со стороны матери и плода, но необходимо проведение операции в ближайшее время. плановое: операции в выбранное время без цейтнота. R. Larsen, S 1005, Elsevier GmbH, Muenchen, 2010.
Классификация кесаревых сечений немедленное: непосредственная угроза жизни матери и/или плода. срочное: проблема не является непосредственной угрозой для жизни матери и плода. экстренное: нет нарушений со стороны матери и плода, но необходимо проведение операции в ближайшее время. плановое: операции в выбранное время без цейтнота. R. Larsen, S 1005, Elsevier GmbH, Muenchen, 2010.
Cлайд 22
 Регионарная/общая анестезия Спинальная анестезия: Подготовка: прединфузия (250 мл 6% HES в течение 30 мин, 500-1000 мл р-ра Рингера за 60 мин). Игла 25 (27) G: 2,5 (2,0-3,0) мл 0.5% гипербар. р-ра бупивакаина (LII-III, LIII-IV). Эпидуральная анестезия: наропин (0.2-0.1%)/бупивакаин(0,25-0,125-0,065%)+фентанил (50 – 100 мкг) или суфентанил (10-15 мг). ОА: тиопентал/пропофол/кетамин+сукцинилхолин-N20/02+фентанил+тракриум/рокурониум (возможно использование ингаляционных анестетиков: севофлюран/изофлюран до 0,5 МАС).
Регионарная/общая анестезия Спинальная анестезия: Подготовка: прединфузия (250 мл 6% HES в течение 30 мин, 500-1000 мл р-ра Рингера за 60 мин). Игла 25 (27) G: 2,5 (2,0-3,0) мл 0.5% гипербар. р-ра бупивакаина (LII-III, LIII-IV). Эпидуральная анестезия: наропин (0.2-0.1%)/бупивакаин(0,25-0,125-0,065%)+фентанил (50 – 100 мкг) или суфентанил (10-15 мг). ОА: тиопентал/пропофол/кетамин+сукцинилхолин-N20/02+фентанил+тракриум/рокурониум (возможно использование ингаляционных анестетиков: севофлюран/изофлюран до 0,5 МАС).
Cлайд 23
 Безопасность СА при ОКС Брадикардия зависит от исходного уровня ЧСС; НЖО – фактор риска развития артериальной гипотензии; Бинтование ног – мера профилактики гемодинамических осложнений; Частота артериальной гипотонии > при применении гипербарического р-ра бупивакаина (Е.М. Шифман); Увеличение объема прединфузии (1000 мл и >) -повышение случаев гипотонии; Прединфузия в акушерстве 6% ГЭК – метод профилактики артериальной гипотонии при СА.
Безопасность СА при ОКС Брадикардия зависит от исходного уровня ЧСС; НЖО – фактор риска развития артериальной гипотензии; Бинтование ног – мера профилактики гемодинамических осложнений; Частота артериальной гипотонии > при применении гипербарического р-ра бупивакаина (Е.М. Шифман); Увеличение объема прединфузии (1000 мл и >) -повышение случаев гипотонии; Прединфузия в акушерстве 6% ГЭК – метод профилактики артериальной гипотонии при СА.
Cлайд 24
 Тошнота и рвота при СА в акушерстве Исследовали прием следующих препаратов: -метоклопрамид, -дроперидол, ондансетрон+дексаметазон. Эффекта при СА не получено во всех трех группах. Генез тошноты и рвоты-гипотензия+центральные механизмы.
Тошнота и рвота при СА в акушерстве Исследовали прием следующих препаратов: -метоклопрамид, -дроперидол, ондансетрон+дексаметазон. Эффекта при СА не получено во всех трех группах. Генез тошноты и рвоты-гипотензия+центральные механизмы.
Cлайд 25
 Человеческий фактор – 90% осложнений в акушерской анестезиологии: - недостаток знаний, неверная оценка ситуации, неправильная техника манипуляций, нарушение правил.
Человеческий фактор – 90% осложнений в акушерской анестезиологии: - недостаток знаний, неверная оценка ситуации, неправильная техника манипуляций, нарушение правил.
Cлайд 26
 Мобильная эпидуральная аналгезия Тест-доза: 3 мл бупивакаина 0,125% Через 3-4 мин 12 мл бупивакаина 0,125% + 5-10 мкг суфентанила (или 50 мкг фентанила) болюсно Затем – бупивакаин 0,0625% с 0,15-0,2 мкг/мл суфентанила (или 1-2 мкг/мл фентанила), 12 – 15 мл/час Максимальная общая доза суфентанила: 30 мкг/24 часа, фентанила: 300 мкг/24 часа Вместо бупивакаина 0,125% может использоваться ропивакаин 0,08 или 0,1% с суфентанилом или фентанилом.
Мобильная эпидуральная аналгезия Тест-доза: 3 мл бупивакаина 0,125% Через 3-4 мин 12 мл бупивакаина 0,125% + 5-10 мкг суфентанила (или 50 мкг фентанила) болюсно Затем – бупивакаин 0,0625% с 0,15-0,2 мкг/мл суфентанила (или 1-2 мкг/мл фентанила), 12 – 15 мл/час Максимальная общая доза суфентанила: 30 мкг/24 часа, фентанила: 300 мкг/24 часа Вместо бупивакаина 0,125% может использоваться ропивакаин 0,08 или 0,1% с суфентанилом или фентанилом.
Cлайд 27
 Мобильная эпидуральная, контролируемая пациенткой, аналгезия Тест-доза: 3 мл бупивакаина 0,125% Через 3-4 мин 12 мл бупивакаина 0,125% или ропивакаина 0,1% + 5-10 мкг суфентанила (или 50 мкг фентанила) болюсно Lock-out-интервал 25 мин, контролируемые пациенткой болюсные введения по 12 мл бупивакаина 0,125% или ропивакаина 0,08% + 0, 156 мкг/мл суфентанила При болях: болюс 6 мл бупивакаина 0,25%, вводится врачом Максимальная общая доза суфентанила: 30 мкг/24 часа, фентанила: 300 мкг/24 часа
Мобильная эпидуральная, контролируемая пациенткой, аналгезия Тест-доза: 3 мл бупивакаина 0,125% Через 3-4 мин 12 мл бупивакаина 0,125% или ропивакаина 0,1% + 5-10 мкг суфентанила (или 50 мкг фентанила) болюсно Lock-out-интервал 25 мин, контролируемые пациенткой болюсные введения по 12 мл бупивакаина 0,125% или ропивакаина 0,08% + 0, 156 мкг/мл суфентанила При болях: болюс 6 мл бупивакаина 0,25%, вводится врачом Максимальная общая доза суфентанила: 30 мкг/24 часа, фентанила: 300 мкг/24 часа
Cлайд 28
 Субарахноидальная мобильная аналгезия Ранняя фаза родов (раскрытие шейки матки менее 5 см): 25 мкг фентанила или 2,5-5мкг суфентанила субарахноидально и 12 – 15 мл/час бупивакаина 0,125% перидурально Прогрессирование родов (раскрытие шейки матки более 5 см): 0,5 – 1 мл бупивакаина 0,25% плюс 25 мкг фентанила или 2,5 – 5 мкг суфентанила и 12 – 15 мл/час бупивакаина 0,125% перидурально. Фаза изгнания: Бупивакаин плюс фентанил или суфентанил (см. выше).
Субарахноидальная мобильная аналгезия Ранняя фаза родов (раскрытие шейки матки менее 5 см): 25 мкг фентанила или 2,5-5мкг суфентанила субарахноидально и 12 – 15 мл/час бупивакаина 0,125% перидурально Прогрессирование родов (раскрытие шейки матки более 5 см): 0,5 – 1 мл бупивакаина 0,25% плюс 25 мкг фентанила или 2,5 – 5 мкг суфентанила и 12 – 15 мл/час бупивакаина 0,125% перидурально. Фаза изгнания: Бупивакаин плюс фентанил или суфентанил (см. выше).
Cлайд 29
 Бупивакаин для СА Бупивакаин - продолжительнoе действие, умеренная моторная блокада - средство выбора. 0,5% изобарический и гипербарический р-ры. Используют в среднем 10 мг. При дозе 15 мг следует считаться с возможностью очень высокой блокады (до Th 4, иногда даже до С1 – С2). Дозировка бупивакаина: 10 мг (2 мл 0,5 % р-ра) + 5 – 10 мкг фентанила или 5 мкг суфентанила. R. Larsen, S 987, Elsevier GmbH, Muenchen, 2010.
Бупивакаин для СА Бупивакаин - продолжительнoе действие, умеренная моторная блокада - средство выбора. 0,5% изобарический и гипербарический р-ры. Используют в среднем 10 мг. При дозе 15 мг следует считаться с возможностью очень высокой блокады (до Th 4, иногда даже до С1 – С2). Дозировка бупивакаина: 10 мг (2 мл 0,5 % р-ра) + 5 – 10 мкг фентанила или 5 мкг суфентанила. R. Larsen, S 987, Elsevier GmbH, Muenchen, 2010.
Cлайд 30
 Выбор спинальной иглы У беременных выше риск развития постспинальных головных болей, чем тоньше игла, тем меньше их частота; имеет значение и срез иглы – острый: боли чаще, Pencil-Point – реже. Слишком тонкие иглы (27-29G) затрудняют проведение пункции. Метаанализ постспинальных головных болей в акушерстве (Choi c cоавт., 2003): 25 G Whitacre - иглы: 2,2% 24 G Sprotte - иглы: 3,5% 25 G Quincke - иглы: 6,3%
Выбор спинальной иглы У беременных выше риск развития постспинальных головных болей, чем тоньше игла, тем меньше их частота; имеет значение и срез иглы – острый: боли чаще, Pencil-Point – реже. Слишком тонкие иглы (27-29G) затрудняют проведение пункции. Метаанализ постспинальных головных болей в акушерстве (Choi c cоавт., 2003): 25 G Whitacre - иглы: 2,2% 24 G Sprotte - иглы: 3,5% 25 G Quincke - иглы: 6,3%
Cлайд 31
 Транзиторный неврологический синдром Частота развития транзиторного неврологического синдрома после СА у беременных выше, чем у других пациентов. Типичны боли в спине, ягодицах, бедрах, регионах, снабжаемых Cauda equina. Эти нервы раздражаются введенным субарахноидально МА (особенно при использовании мепивакаина и лидокаина). Боли длятся от 1 до 3 дней; сохраняющиеся нарушения не относятся к этому синдрому.
Транзиторный неврологический синдром Частота развития транзиторного неврологического синдрома после СА у беременных выше, чем у других пациентов. Типичны боли в спине, ягодицах, бедрах, регионах, снабжаемых Cauda equina. Эти нервы раздражаются введенным субарахноидально МА (особенно при использовании мепивакаина и лидокаина). Боли длятся от 1 до 3 дней; сохраняющиеся нарушения не относятся к этому синдрому.
Cлайд 32
 Неврологические осложнения после региональных методов анестезии Длительно сохраняющиеся неврологические осложнения в акушерстве редки, составляя в индустриально развитых странах 1 : 240 000 анестезий (2006, метаанализ Ruppen). Спинальная гематома. Частота 1 : 168 000 анестезий. Осторожно РА при: преэклампсии, HELLP и т.д. (нарушения свертывания). Вначале выпадает сенсорная и моторная чувствительность, затем появляется боль. Менингит. Частота 1 : 30 000 – 50 000. Чаще всего вызывается а-гемолизирующим стрептококком. Клиника развивается чаще всего через 24 часа после анестезии (головная боль, лихорадка, боли в затылке, светобоязнь, рвота). Эпидуральный абсцесс. Частота: 1 : 145 000. Риск связан с длительным нахождением катетера. Травмирование спинного мозга. Возможно при уровне пункции выше L2. Нарушения функции мозговых нервов. Крайне редки. Нарушения зрения, гиперакузия могут встречаться после эпидуральной ЭА.
Неврологические осложнения после региональных методов анестезии Длительно сохраняющиеся неврологические осложнения в акушерстве редки, составляя в индустриально развитых странах 1 : 240 000 анестезий (2006, метаанализ Ruppen). Спинальная гематома. Частота 1 : 168 000 анестезий. Осторожно РА при: преэклампсии, HELLP и т.д. (нарушения свертывания). Вначале выпадает сенсорная и моторная чувствительность, затем появляется боль. Менингит. Частота 1 : 30 000 – 50 000. Чаще всего вызывается а-гемолизирующим стрептококком. Клиника развивается чаще всего через 24 часа после анестезии (головная боль, лихорадка, боли в затылке, светобоязнь, рвота). Эпидуральный абсцесс. Частота: 1 : 145 000. Риск связан с длительным нахождением катетера. Травмирование спинного мозга. Возможно при уровне пункции выше L2. Нарушения функции мозговых нервов. Крайне редки. Нарушения зрения, гиперакузия могут встречаться после эпидуральной ЭА.
Cлайд 33
 Связанная с анестезией летальность во время беременности В развитых странах очень низка, влияние применяемых методов (общая или регионарная) практически невозможно оценить. Основной источник – доверительные сообщения из Англии (CHEMACH). Так, в 2003-2005 гг. в Англии от анестезиологических осложнений умерло 6 женщин; у 4 из них ожирение было ассоциированным или предраспологающим фактором. У других 31 смертельных случаях анестезия не являлась причиной. Предрасполагающие факторы: плохое или отсутствующее сотрудничество между разными специалистами. неправильная оценка степени тяжести заболевания. недостаточное периоперативное обслуживание. недостаточная терапия массивных кровотечений. “трудные” дыхательные пути.
Связанная с анестезией летальность во время беременности В развитых странах очень низка, влияние применяемых методов (общая или регионарная) практически невозможно оценить. Основной источник – доверительные сообщения из Англии (CHEMACH). Так, в 2003-2005 гг. в Англии от анестезиологических осложнений умерло 6 женщин; у 4 из них ожирение было ассоциированным или предраспологающим фактором. У других 31 смертельных случаях анестезия не являлась причиной. Предрасполагающие факторы: плохое или отсутствующее сотрудничество между разными специалистами. неправильная оценка степени тяжести заболевания. недостаточное периоперативное обслуживание. недостаточная терапия массивных кровотечений. “трудные” дыхательные пути.
Cлайд 34
 Внимание! Важнейшими предрасполагающими факторами смертельных анестезиологических осложнений в акушерстве являются неопытность и недостаточная удачливость анестезиолога. Начинающий анестезиолог должен работать под контролем опытного коллеги.
Внимание! Важнейшими предрасполагающими факторами смертельных анестезиологических осложнений в акушерстве являются неопытность и недостаточная удачливость анестезиолога. Начинающий анестезиолог должен работать под контролем опытного коллеги.
Cлайд 35
 Литература D. Kettler u.a. Anaesthesiologie, 7. Aufgabe. Springer. Berlin, Heidelberg, New York, 1995. 2. Sirtl C., Jesch F.Anaesthesiologisches Notizbuch. Abbott, Wiesbaden, 1995. 3. Schaefer R., Eberhardt M. Klinikleifaden Anaesthesie, 4. Auflage. Urban & Fischer, Muenchen, Jena. 2002. ASA-Practice Guidelines for Obstetrical Anesthesia: A Report by the American Society of Anasthesiologists Task Force on Obstetrical Anesthesia 2006. Anesthesiology 2007; 106 (4) 843-63. Larsen R., Anaesthesie. 9. Aufgabe. Elsevier GmbH, Muenchen, 2010. http://prezentacija.biz/category/medicinskie-prezentacii/prezentacii-po-akusherstvu/
Литература D. Kettler u.a. Anaesthesiologie, 7. Aufgabe. Springer. Berlin, Heidelberg, New York, 1995. 2. Sirtl C., Jesch F.Anaesthesiologisches Notizbuch. Abbott, Wiesbaden, 1995. 3. Schaefer R., Eberhardt M. Klinikleifaden Anaesthesie, 4. Auflage. Urban & Fischer, Muenchen, Jena. 2002. ASA-Practice Guidelines for Obstetrical Anesthesia: A Report by the American Society of Anasthesiologists Task Force on Obstetrical Anesthesia 2006. Anesthesiology 2007; 106 (4) 843-63. Larsen R., Anaesthesie. 9. Aufgabe. Elsevier GmbH, Muenchen, 2010. http://prezentacija.biz/category/medicinskie-prezentacii/prezentacii-po-akusherstvu/