X
Код презентации скопируйте его
Инвазивные методы исследования
Скачать эту презентациюПрезентация на тему Инвазивные методы исследования
Скачать эту презентациюCлайд 2
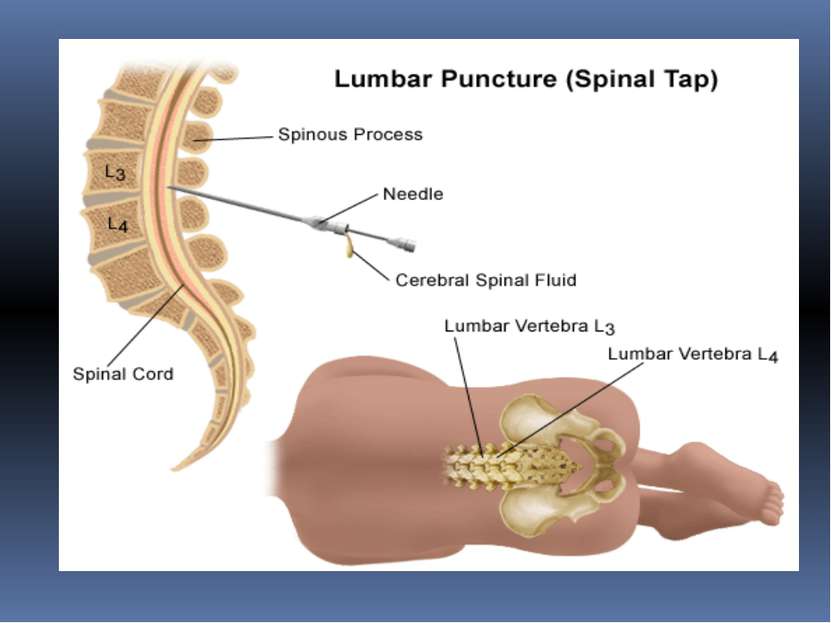
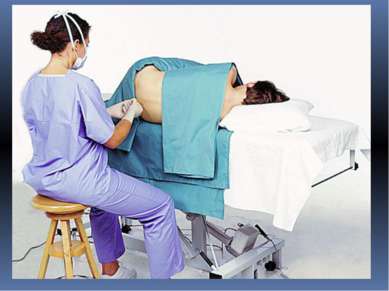
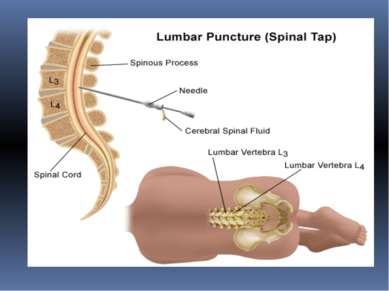
 ЛЮМБАЛЬНАЯ ПУНКЦИЯ это процедура, в процессе которой производится сбор цереброспинальной жидкости. Эта жидкость исследуется на содержание в ней глюкозы, клеток, белков и других веществ, а также на внешний вид. В некоторых случаях производится посев для выявления инфекции.
ЛЮМБАЛЬНАЯ ПУНКЦИЯ это процедура, в процессе которой производится сбор цереброспинальной жидкости. Эта жидкость исследуется на содержание в ней глюкозы, клеток, белков и других веществ, а также на внешний вид. В некоторых случаях производится посев для выявления инфекции.
Cлайд 3
 Люмбальная пункция производится с целью: Выявления причины симптомов, вызванных инфекцией (менингит), воспалительными процессами, опухолями или кровотечением (субарахноидальное кровотечение). Диагностики патологии спинного и головного мозга, например, множественного склероза или синдрома Гийена-Барре. Определения давления цереброспинальной жидкости спинномозговом канале. Высокое давление может вызывать определенные симптомы Кроме того, люмбальная пункция может проводиться с целью: Введения в оболочечные пространства спинного мозга местных анестетиков при эпидуральной анестезии, к примеру, или других препаратов, например, при лечении лейкемии или других онкологических заболеваний центральной нервной системы. Введения рентгеноконтрастных веществ при некоторых специальных рентгенологических исследованиях (миелография) для выявления грыжи межпозвоночного диска. В редких случаях люмбальная пункция проводится с целью снизить давление цереброспинальной жидкости, когда оно слишком высокое.
Люмбальная пункция производится с целью: Выявления причины симптомов, вызванных инфекцией (менингит), воспалительными процессами, опухолями или кровотечением (субарахноидальное кровотечение). Диагностики патологии спинного и головного мозга, например, множественного склероза или синдрома Гийена-Барре. Определения давления цереброспинальной жидкости спинномозговом канале. Высокое давление может вызывать определенные симптомы Кроме того, люмбальная пункция может проводиться с целью: Введения в оболочечные пространства спинного мозга местных анестетиков при эпидуральной анестезии, к примеру, или других препаратов, например, при лечении лейкемии или других онкологических заболеваний центральной нервной системы. Введения рентгеноконтрастных веществ при некоторых специальных рентгенологических исследованиях (миелография) для выявления грыжи межпозвоночного диска. В редких случаях люмбальная пункция проводится с целью снизить давление цереброспинальной жидкости, когда оно слишком высокое.
Cлайд 4
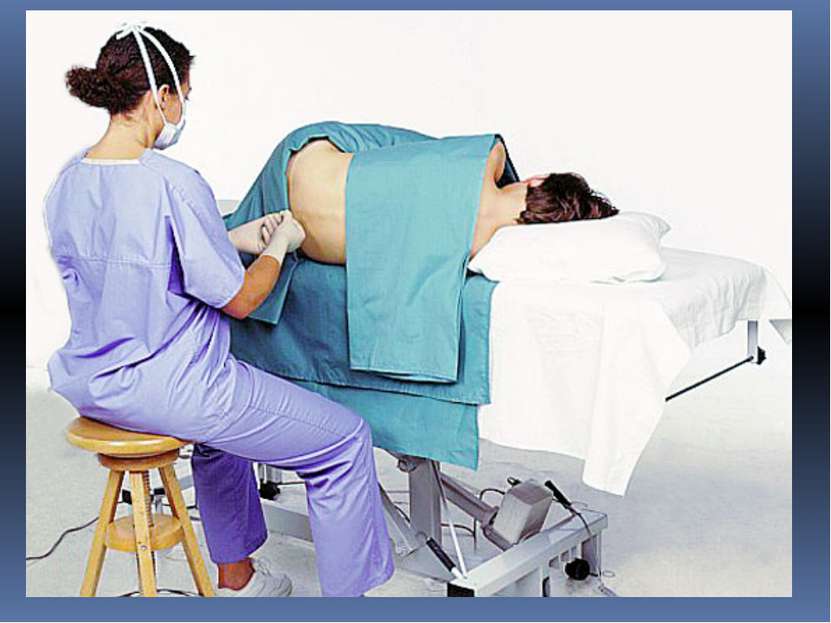
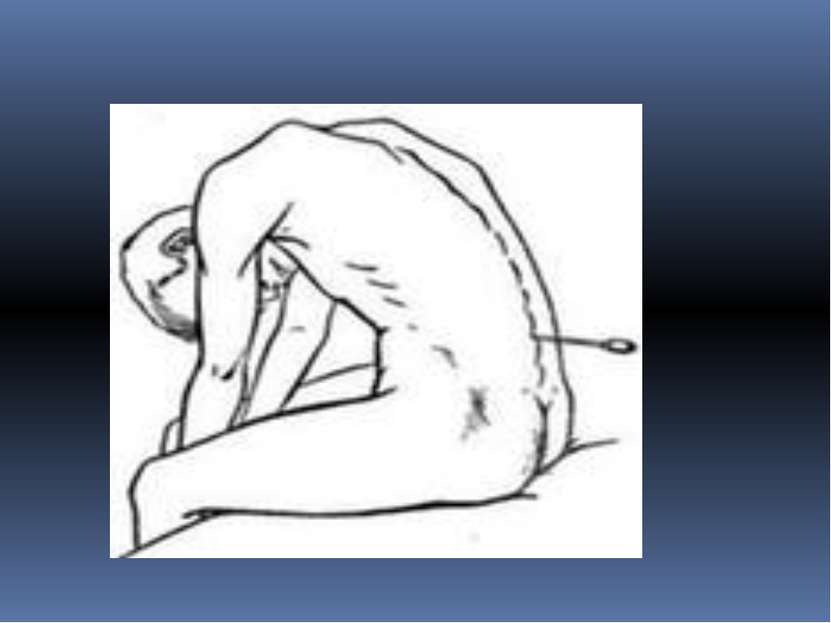
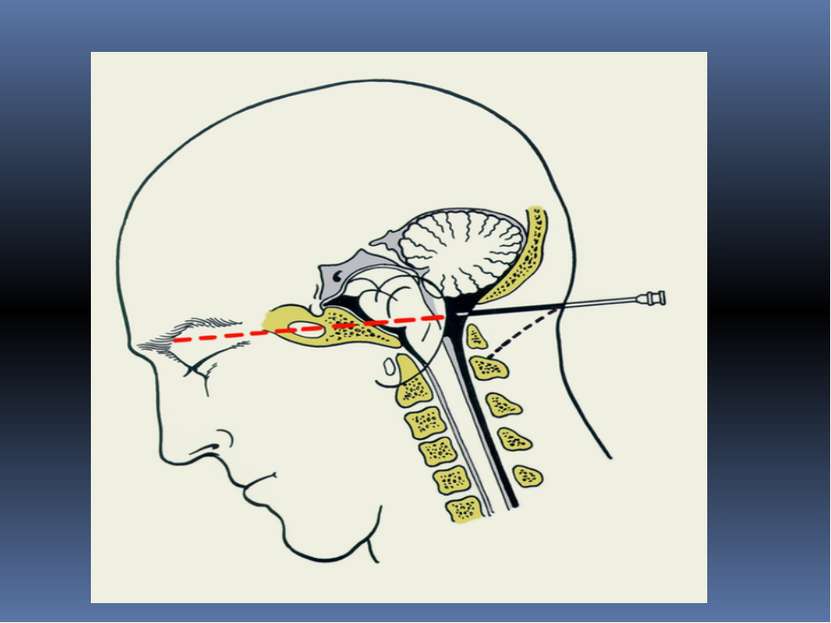
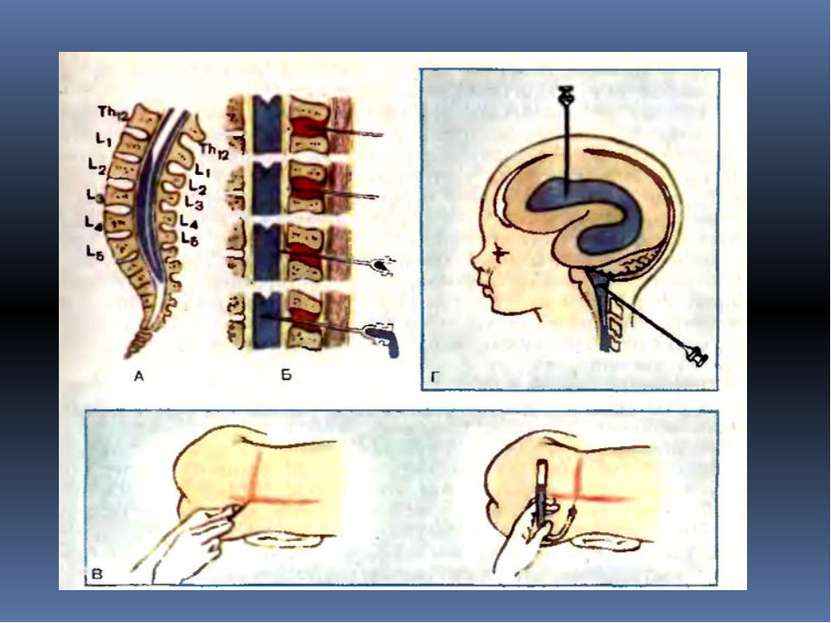
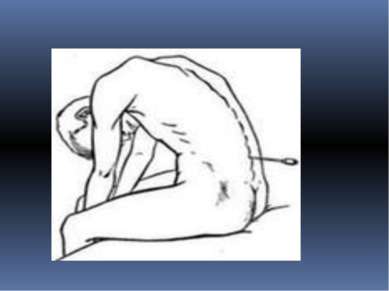
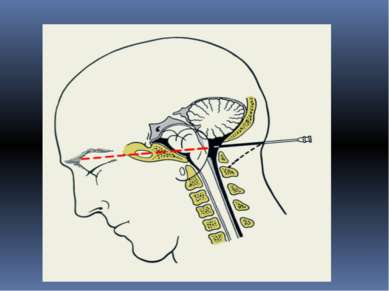
 Как проводится люмбальная пункция: Пациент ложится на специальный столик или кушетку, с прижатыми ногами к животу. В некоторых случаях люмбальная пункция может проводиться в положении сидя с опущенной головой и сильно согнутым вперед позвоночником. Такое положение позволяет максимально расширить промежуток между поясничными позвонками, что облегчает введение иглы в спинномозговой канал. Место пункции бреется бритвой, обрабатывается антисептиком и отмечается маркером. Затем вводится местный анестетик для обезболивания места пункции.
Как проводится люмбальная пункция: Пациент ложится на специальный столик или кушетку, с прижатыми ногами к животу. В некоторых случаях люмбальная пункция может проводиться в положении сидя с опущенной головой и сильно согнутым вперед позвоночником. Такое положение позволяет максимально расширить промежуток между поясничными позвонками, что облегчает введение иглы в спинномозговой канал. Место пункции бреется бритвой, обрабатывается антисептиком и отмечается маркером. Затем вводится местный анестетик для обезболивания места пункции.
Cлайд 7
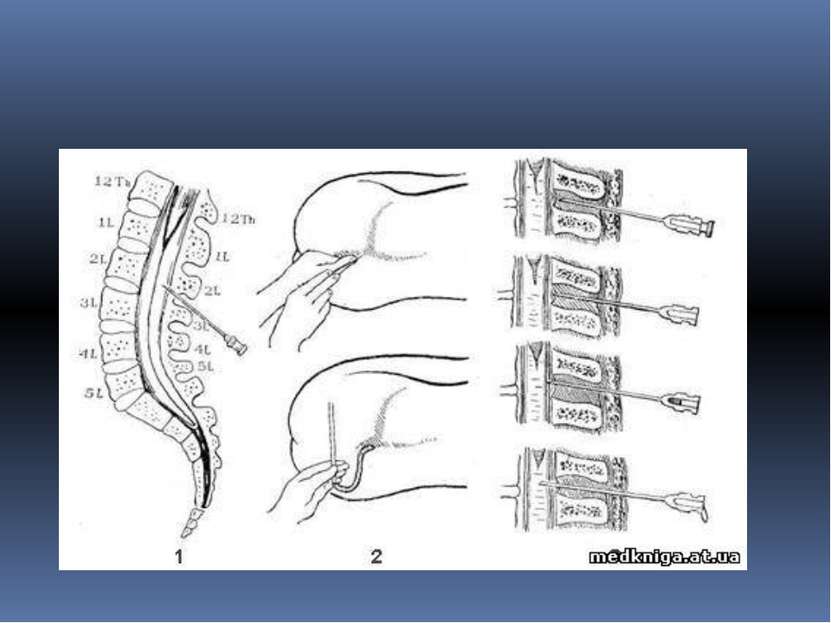
 Затем в место пункции вводится длинная тонкая игла, в спинномозговой канал. Когда игла находится в субарахноидальном пространстве, врач вынимает из просвета иглы стилет. Если игла находится в правильном месте, из иглы по каплям потечет цереброспинальная жидкость. Если жидкости не видно, иглу вводят еще чуть глубже или слегка меняют угол ее наклона. В некоторых случаях врач может извлечь иглу и ввести ее в другой точке, если в этой точке получить цереброспинальную жидкость получить не удается. Когда игла находится в субарахноидальном пространстве, к игле подключается манометр – аппарат для измерения давления цереброспинальной жидкости. Далее берется некоторое количество жидкости на анализ. После этого снова измеряется давление цереброспинальной жидкости. Затем игла вынимается и место вкола снова обрабатывается антисептиком и закрывается стерильной наклейкой. Вся процедура занимает в среднем до 30 минут. Затем в место пункции вводится длинная тонкая игла, в спинномозговой канал. Когда игла находится в субарахноидальном пространстве, врач вынимает из просвета иглы стилет. Если игла находится в правильном месте, из иглы по каплям потечет цереброспинальная жидкость. Если жидкости не видно, иглу вводят еще чуть глубже или слегка меняют угол ее наклона. В некоторых случаях врач может извлечь иглу и ввести ее в другой точке, если в этой точке получить цереброспинальную жидкость получить не удается. Когда игла находится в субарахноидальном пространстве, к игле подключается манометр – аппарат для измерения давления цереброспинальной жидкости. Далее берется некоторое количество жидкости на анализ. После этого снова измеряется давление цереброспинальной жидкости. Затем игла вынимается и место вкола снова обрабатывается антисептиком и закрывается стерильной наклейкой. Вся процедура занимает в среднем до 30 минут. Затем в место пункции вводится длинная тонкая игла, в спинномозговой канал. Когда игла находится в субарахноидальном пространстве, врач вынимает из просвета иглы стилет. Если игла находится в правильном месте, из иглы по каплям потечет цереброспинальная жидкость. Если жидкости не видно, иглу вводят еще чуть глубже или слегка меняют угол ее наклона. В некоторых случаях врач может извлечь иглу и ввести ее в другой точке, если в этой точке получить цереброспинальную жидкость получить не удается. Когда игла находится в субарахноидальном пространстве, к игле подключается манометр – аппарат для измерения давления цереброспинальной жидкости. Далее берется некоторое количество жидкости на анализ. После этого снова измеряется давление цереброспинальной жидкости. Затем игла вынимается и место вкола снова обрабатывается антисептиком и закрывается стерильной наклейкой. Вся процедура занимает в среднем до 30 минут. Затем в место пункции вводится длинная тонкая игла, в спинномозговой канал. Когда игла находится в субарахноидальном пространстве, врач вынимает из просвета иглы стилет. Если игла находится в правильном месте, из иглы по каплям потечет цереброспинальная жидкость. Если жидкости не видно, иглу вводят еще чуть глубже или слегка меняют угол ее наклона. В некоторых случаях врач может извлечь иглу и ввести ее в другой точке, если в этой точке получить цереброспинальную жидкость получить не удается. Когда игла находится в субарахноидальном пространстве, к игле подключается манометр – аппарат для измерения давления цереброспинальной жидкости. Далее берется некоторое количество жидкости на анализ. После этого снова измеряется давление цереброспинальной жидкости. Затем игла вынимается и место вкола снова обрабатывается антисептиком и закрывается стерильной наклейкой. Вся процедура занимает в среднем до 30 минут.
Затем в место пункции вводится длинная тонкая игла, в спинномозговой канал. Когда игла находится в субарахноидальном пространстве, врач вынимает из просвета иглы стилет. Если игла находится в правильном месте, из иглы по каплям потечет цереброспинальная жидкость. Если жидкости не видно, иглу вводят еще чуть глубже или слегка меняют угол ее наклона. В некоторых случаях врач может извлечь иглу и ввести ее в другой точке, если в этой точке получить цереброспинальную жидкость получить не удается. Когда игла находится в субарахноидальном пространстве, к игле подключается манометр – аппарат для измерения давления цереброспинальной жидкости. Далее берется некоторое количество жидкости на анализ. После этого снова измеряется давление цереброспинальной жидкости. Затем игла вынимается и место вкола снова обрабатывается антисептиком и закрывается стерильной наклейкой. Вся процедура занимает в среднем до 30 минут. Затем в место пункции вводится длинная тонкая игла, в спинномозговой канал. Когда игла находится в субарахноидальном пространстве, врач вынимает из просвета иглы стилет. Если игла находится в правильном месте, из иглы по каплям потечет цереброспинальная жидкость. Если жидкости не видно, иглу вводят еще чуть глубже или слегка меняют угол ее наклона. В некоторых случаях врач может извлечь иглу и ввести ее в другой точке, если в этой точке получить цереброспинальную жидкость получить не удается. Когда игла находится в субарахноидальном пространстве, к игле подключается манометр – аппарат для измерения давления цереброспинальной жидкости. Далее берется некоторое количество жидкости на анализ. После этого снова измеряется давление цереброспинальной жидкости. Затем игла вынимается и место вкола снова обрабатывается антисептиком и закрывается стерильной наклейкой. Вся процедура занимает в среднем до 30 минут. Затем в место пункции вводится длинная тонкая игла, в спинномозговой канал. Когда игла находится в субарахноидальном пространстве, врач вынимает из просвета иглы стилет. Если игла находится в правильном месте, из иглы по каплям потечет цереброспинальная жидкость. Если жидкости не видно, иглу вводят еще чуть глубже или слегка меняют угол ее наклона. В некоторых случаях врач может извлечь иглу и ввести ее в другой точке, если в этой точке получить цереброспинальную жидкость получить не удается. Когда игла находится в субарахноидальном пространстве, к игле подключается манометр – аппарат для измерения давления цереброспинальной жидкости. Далее берется некоторое количество жидкости на анализ. После этого снова измеряется давление цереброспинальной жидкости. Затем игла вынимается и место вкола снова обрабатывается антисептиком и закрывается стерильной наклейкой. Вся процедура занимает в среднем до 30 минут. Затем в место пункции вводится длинная тонкая игла, в спинномозговой канал. Когда игла находится в субарахноидальном пространстве, врач вынимает из просвета иглы стилет. Если игла находится в правильном месте, из иглы по каплям потечет цереброспинальная жидкость. Если жидкости не видно, иглу вводят еще чуть глубже или слегка меняют угол ее наклона. В некоторых случаях врач может извлечь иглу и ввести ее в другой точке, если в этой точке получить цереброспинальную жидкость получить не удается. Когда игла находится в субарахноидальном пространстве, к игле подключается манометр – аппарат для измерения давления цереброспинальной жидкости. Далее берется некоторое количество жидкости на анализ. После этого снова измеряется давление цереброспинальной жидкости. Затем игла вынимается и место вкола снова обрабатывается антисептиком и закрывается стерильной наклейкой. Вся процедура занимает в среднем до 30 минут.
Cлайд 10
 Возможные осложнения риск инфицирования Риск кровотечения сдавление или смещение ствола головного мозга
Возможные осложнения риск инфицирования Риск кровотечения сдавление или смещение ствола головного мозга
Cлайд 11
 Нормальные результаты анализа спинномозговой жидкости Внешний вид: прозрачная жидкость. Давление: в норме составляет 90 – 180 мм водного столба. У детей моложе 8 лет – от 10 до 100 мм водного столба. Содержание белка: от 150 до 450 мг/л. Содержание глюкозы: в норме от 60% содержания глюкозы в крови. Клетки крови: в норме эритроцитов в цереброспинальной жидкости быть не должно. Лейкоциты допускаются в количестве 0-5 мм3. У детей это число выше. В норме не должно быть нейтрофилов. Число лимфоцитов обычно менее 1 на мм3. Атипичных клеток быть не должно
Нормальные результаты анализа спинномозговой жидкости Внешний вид: прозрачная жидкость. Давление: в норме составляет 90 – 180 мм водного столба. У детей моложе 8 лет – от 10 до 100 мм водного столба. Содержание белка: от 150 до 450 мг/л. Содержание глюкозы: в норме от 60% содержания глюкозы в крови. Клетки крови: в норме эритроцитов в цереброспинальной жидкости быть не должно. Лейкоциты допускаются в количестве 0-5 мм3. У детей это число выше. В норме не должно быть нейтрофилов. Число лимфоцитов обычно менее 1 на мм3. Атипичных клеток быть не должно
Cлайд 12
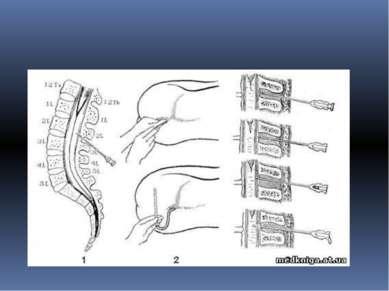
 Субокципитальная пункция Это пункция большой затылочной цистерны — может производиться как с диагностической, так и с лечебной целью. имеет преимущество перед люмбальной: -удаление СМЖ при этом производится из вышерасположенных отделов ликворной системы — из большой затылочной цистерны мозга; - при этом остается сохранным столб СМЖ, омывающий спинной мозг и его корешки. Вследствие этого больной значительно легче переносит как саму пункцию, так и, особенно, введение этим путем воздуха или кислорода
Субокципитальная пункция Это пункция большой затылочной цистерны — может производиться как с диагностической, так и с лечебной целью. имеет преимущество перед люмбальной: -удаление СМЖ при этом производится из вышерасположенных отделов ликворной системы — из большой затылочной цистерны мозга; - при этом остается сохранным столб СМЖ, омывающий спинной мозг и его корешки. Вследствие этого больной значительно легче переносит как саму пункцию, так и, особенно, введение этим путем воздуха или кислорода
Cлайд 14
 Однако пункция большой затылочной цистерны связана с необходимостью манипулировать иглой в непосредственной близости от продолговатого мозга и в связи с этим является ответственной манипуляцией, требующей большой точности движений и особой осторожности при ее выполнении.
Однако пункция большой затылочной цистерны связана с необходимостью манипулировать иглой в непосредственной близости от продолговатого мозга и в связи с этим является ответственной манипуляцией, требующей большой точности движений и особой осторожности при ее выполнении.
Cлайд 15
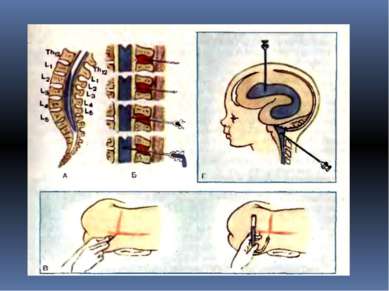
 Как проводится субокципитальная пункция: фиксация головы и шеи больного в строго определенной позиции: шейный отдел должен быть максимально выпрямлен, а голова больного при этом резко наклонена кпереди так, чтобы подбородок касался грудины. Такое положение обусловливает натяжение атлантозатылочной мембраны и тем самым некоторое увеличение объема затылочной цистерны. В точке пункции производят анестезию кожи
Как проводится субокципитальная пункция: фиксация головы и шеи больного в строго определенной позиции: шейный отдел должен быть максимально выпрямлен, а голова больного при этом резко наклонена кпереди так, чтобы подбородок касался грудины. Такое положение обусловливает натяжение атлантозатылочной мембраны и тем самым некоторое увеличение объема затылочной цистерны. В точке пункции производят анестезию кожи
Cлайд 16
 Иглу устанавливают в сагиттальной плоскости перпендикулярно коже и прокалывают мягкие ткани до соприкосновения иглы с затылочной костью. Важно, чтобы игла продвигалась только в пределах выйной связки, так как при отклонении ее в стороны могут быть поранены стенки сосудов венозных сплетений, залегающих в глубоких мышцах шеи. Затем иглу несколько извлекают и под более острым углом вновь вкалывают до кости. Этот прием повторяют до того момента, когда теряется ощущение сопротивления кости. Это означает, что игла находится над атлантозатылочной мембраной, в области большой затылочной цистерны. Сильным толчкообразным движением иглы вперед на 2—3 мм производят прокол мембраны и твердой мозговой оболочки. При этом отчетливо ощущается преодоление плотно-эластического сопротивления и слышен характерный звук, похожий на треск. По извлечении мандрена из павильона иглы выделяется СМЖ. Необходимо помнить о том, что во избежание тяжелого осложнения — ранения продолговатого мозга — пункционную иглу нельзя вводить глубже 50 мм у мужчин и 40 мм у женщин. Плотно надетая на иглу резинка (ограничитель) позволяет заранее установить допустимую величину проникновения иглы от кожи в глубину
Иглу устанавливают в сагиттальной плоскости перпендикулярно коже и прокалывают мягкие ткани до соприкосновения иглы с затылочной костью. Важно, чтобы игла продвигалась только в пределах выйной связки, так как при отклонении ее в стороны могут быть поранены стенки сосудов венозных сплетений, залегающих в глубоких мышцах шеи. Затем иглу несколько извлекают и под более острым углом вновь вкалывают до кости. Этот прием повторяют до того момента, когда теряется ощущение сопротивления кости. Это означает, что игла находится над атлантозатылочной мембраной, в области большой затылочной цистерны. Сильным толчкообразным движением иглы вперед на 2—3 мм производят прокол мембраны и твердой мозговой оболочки. При этом отчетливо ощущается преодоление плотно-эластического сопротивления и слышен характерный звук, похожий на треск. По извлечении мандрена из павильона иглы выделяется СМЖ. Необходимо помнить о том, что во избежание тяжелого осложнения — ранения продолговатого мозга — пункционную иглу нельзя вводить глубже 50 мм у мужчин и 40 мм у женщин. Плотно надетая на иглу резинка (ограничитель) позволяет заранее установить допустимую величину проникновения иглы от кожи в глубину
Cлайд 17
 Субокципитальная пункция противопоказана при некоторых видах внутричерепной гипертензии, краниоспинальных опухолях, при объемных процессах в задней черепной ямке, аномалиях развития затылочно-шейной области, при местных гнойных процессах либо их рубцовых последствиях в этой области. не следует производить лицам старческого возраста, а также при выраженной ригидности затылочных мышц
Субокципитальная пункция противопоказана при некоторых видах внутричерепной гипертензии, краниоспинальных опухолях, при объемных процессах в задней черепной ямке, аномалиях развития затылочно-шейной области, при местных гнойных процессах либо их рубцовых последствиях в этой области. не следует производить лицам старческого возраста, а также при выраженной ригидности затылочных мышц
Cлайд 18
 Вентрикулярная пункция Пункция боковых желудочков мозга осуществляется с диагностической целью (получение цереброспинальной жидкости для исследования, измерение интракраниального давления); для выполнения вентрикулографии (контрастирование желудочков мозга с помощью рентгеноконтрастных веществ); выполнения некоторых операций на желудочковой системе с помощью вентрикулоскопа
Вентрикулярная пункция Пункция боковых желудочков мозга осуществляется с диагностической целью (получение цереброспинальной жидкости для исследования, измерение интракраниального давления); для выполнения вентрикулографии (контрастирование желудочков мозга с помощью рентгеноконтрастных веществ); выполнения некоторых операций на желудочковой системе с помощью вентрикулоскопа
Cлайд 20
 Чаще производится пункция переднего или заднего рога бокового желудочка При пункции переднего рога бокового желудочка производится линейный разрез мягких тканей длиной около 4 см. Края кожи разводятся с помощью ранорасширителя Янсена. Накладывается фрезевое отверстие, которое должно располагаться на 2 см кпереди от коронарного шва и на 2 см латеральное средней линии (сагиттального шва). Твердая мозговая оболочка вскрывается крестообразно и в мозг вводится канюля для вентрикулопункции. Канюлю продвигают параллельно сагиттальной плоскости в направлении внутреннего слухового прохода. В норме у взрослых передний рог располагается на глубине 5—5,5 см. При гидроцефалии это расстояние может существенно сокращаться.
Чаще производится пункция переднего или заднего рога бокового желудочка При пункции переднего рога бокового желудочка производится линейный разрез мягких тканей длиной около 4 см. Края кожи разводятся с помощью ранорасширителя Янсена. Накладывается фрезевое отверстие, которое должно располагаться на 2 см кпереди от коронарного шва и на 2 см латеральное средней линии (сагиттального шва). Твердая мозговая оболочка вскрывается крестообразно и в мозг вводится канюля для вентрикулопункции. Канюлю продвигают параллельно сагиттальной плоскости в направлении внутреннего слухового прохода. В норме у взрослых передний рог располагается на глубине 5—5,5 см. При гидроцефалии это расстояние может существенно сокращаться.
Cлайд 21
 Для пункции заднего рога фрезевое отверстие накладывают на 3 см латеральнее и на 3 см выше наружного затылочного бугра. Канюли погружают в мозг в направлении верхненаружного края глазницы. В норме задний рог располагается на глубине 6—7 см.
Для пункции заднего рога фрезевое отверстие накладывают на 3 см латеральнее и на 3 см выше наружного затылочного бугра. Канюли погружают в мозг в направлении верхненаружного края глазницы. В норме задний рог располагается на глубине 6—7 см.
Cлайд 22
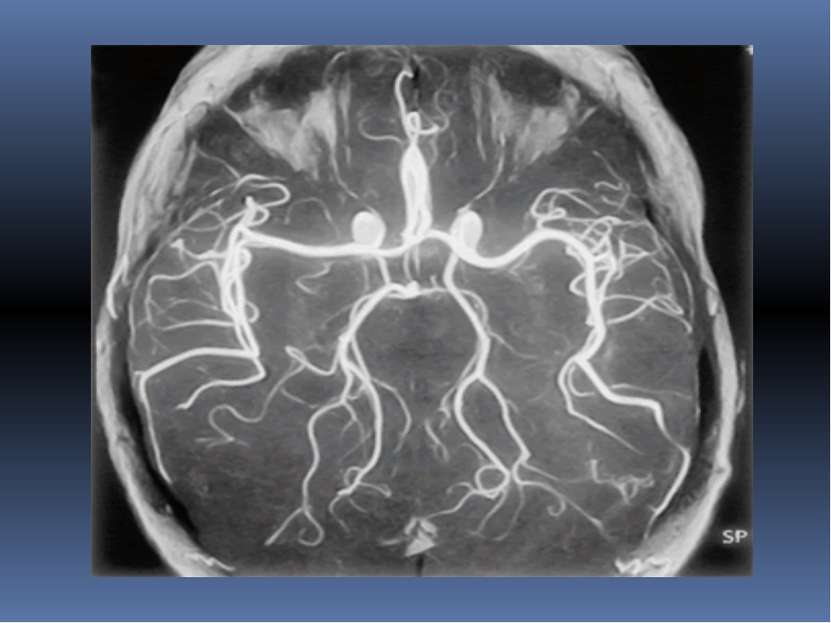
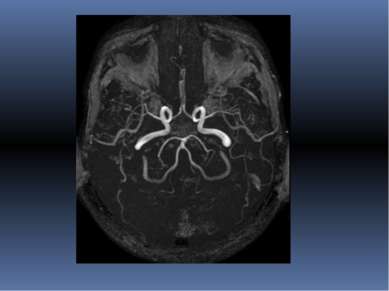
 Ангиография головного мозга это инвазивный метод, представляю щий собой серийную краниографию, производимую в процессе внутриартери-ального введения рентгенконтрастного вещества.
Ангиография головного мозга это инвазивный метод, представляю щий собой серийную краниографию, производимую в процессе внутриартери-ального введения рентгенконтрастного вещества.
Cлайд 23
 В настоящее время ангиографические исследования выполняются на рен тгеновских аппаратах — сериографах. В качестве рентгенеконтрастного ве щества применяются урографин, уротраст, верографин, трийодтраст и другие трийодистые препараты, а также современные рентгеноконтрастные вещества: омнипак, ультравист и др
В настоящее время ангиографические исследования выполняются на рен тгеновских аппаратах — сериографах. В качестве рентгенеконтрастного ве щества применяются урографин, уротраст, верографин, трийодтраст и другие трийодистые препараты, а также современные рентгеноконтрастные вещества: омнипак, ультравист и др
Cлайд 24
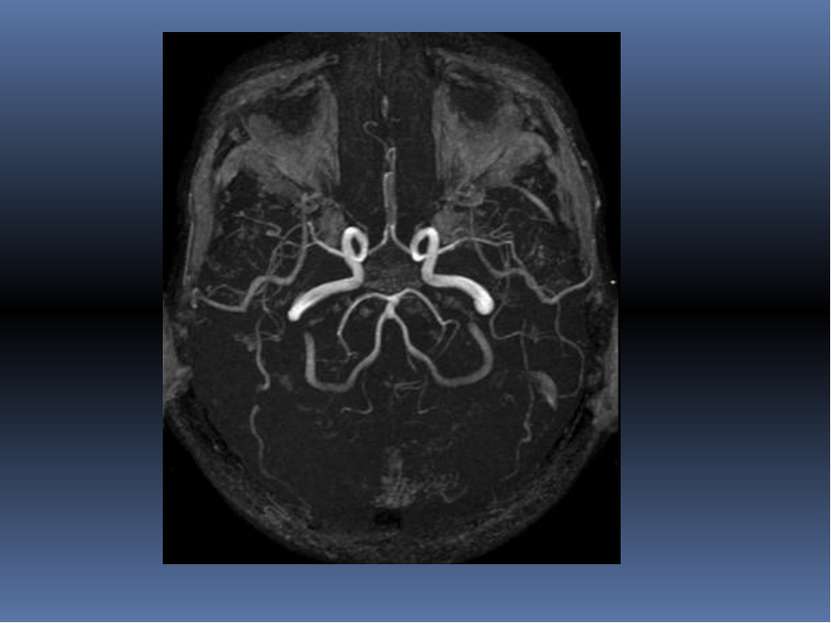
 Варианты ангиографии сосудов мозга каротидная, вертебральная, селективная, при которых удается получить ангиограмму бассейна отдельных артерий головного мозга
Варианты ангиографии сосудов мозга каротидная, вертебральная, селективная, при которых удается получить ангиограмму бассейна отдельных артерий головного мозга
Cлайд 25
 При каротидной и вертебральной ангиографии проводится прямая чрескожная пункция соответствующего магистрального сосуда головы и через пункционную иглу вводится контрастный препарат. При селективной ангиографии контрастное вещество вводится через катетер, обычно погружен ный в бедренную артерию (по Сельдингеру), и далее ретроградно относитель но тока крови введенное в соответствующий артериальный мозговой сосуд.
При каротидной и вертебральной ангиографии проводится прямая чрескожная пункция соответствующего магистрального сосуда головы и через пункционную иглу вводится контрастный препарат. При селективной ангиографии контрастное вещество вводится через катетер, обычно погружен ный в бедренную артерию (по Сельдингеру), и далее ретроградно относитель но тока крови введенное в соответствующий артериальный мозговой сосуд.
Cлайд 27
 возможные осложнения рефлекторные расстройства дыхания, рвота, сер дечно-сосудистые реакции (изменения АД, брадиаритмия, пароксизмальная тахикардия, экстрасистолия), иногда с клинической картиной коллапса судорожные припадки, преходящие нарушения мозгового кровообращения, очень редко — инсульты.
возможные осложнения рефлекторные расстройства дыхания, рвота, сер дечно-сосудистые реакции (изменения АД, брадиаритмия, пароксизмальная тахикардия, экстрасистолия), иногда с клинической картиной коллапса судорожные припадки, преходящие нарушения мозгового кровообращения, очень редко — инсульты.